dr n. med. Tomasz Olesiński
Klinika Chirurgii Nowotworów Układu Pokarmowego I Guzów Neuroendokrynnych
Narodowy Instytut Onkologii-PIB, Warszawa
Rak żołądka- czynniki ryzyka, diagnostyka i leczenie
WSTĘP:
Rak żołądka na początku XX wieku był najczęstszą przyczyną zgonów nowotworowych na świecie i dopiero zmiana zwyczajów żywieniowych (dostępność owoców i warzyw), nowe techniki konserwowania żywności (niska temperatura zamiast wędzenia i peklowania) doprowadziły do redukcji spożywanych karcinogenów i w rezultacie do 10-krotnyego spadku ryzyka zgonu na ten nowotwór. Pomimo trwającego od lat spadku zachorowalności i umieralności, wg danych GLOBOCAN 2020, RŻ pozostaje 5-tym najczęściej rozpoznawanym nowotworem na świecie i 4-tą przyczyną zgonów z powodu nowotworu (7,7% zgonów nowotworowych, 768 793 chorych w 2020 r). W Polsce na RŻ wg danych Krajowego Rejestru Nowotworów w 2019 roku zachorowało 5100 osób (3230 mężczyzn i 1870 kobiet). Wśród zachorowań na nowotwory zajmuje on 7 miejsce (3,8 % zachorowań na nowotwory) u mężczyzn i 13 (2,2%) u kobiet. Wyniki leczenia RŻ ciągle jednak nie są najlepsze i dlatego wśród przyczyn zgonów nowotworowych u mężczyzn zajmuje on 4 miejsce (5,7%) a u kobiet 7 (3,7%).
ETIOLOGIA:
Rak żołądka jest nowotworem występującym najczęściej po 50 rż, dwukrotnie częściej u mężczyzn niż u kobiet. Etiologia, czyli przyczyny powstania nowotworu są różne w zależności od jego typu. Według (dziś już nie do końca precyzyjnej, ale nadal najczęściej stosowanej) klasyfikacji Laurena rozróżniamy dwa podstawowe typy raka żołądka: typ jelitowy, częściej występujący, o etiologii głównie środowiskowej, oraz typ rozlany, o etiologii głownie genetycznej. Może też, stosunkowo rzadko, występować postać mieszana łącząca w sobie cechy obu tych nowotworów.
Za rozwój typu jelitowego odpowiadają czynniki środowiskowe, a więc dieta (żywność wysoko przetworzona, z dużą zawartością tłuszczów zwierzęcych, konserwowana chemicznie z dodatkiem azotanów, wędzona, peklowana), niedobory żywieniowe (dieta mało zróżnicowana, z małą ilością warzyw i owoców- ubogo witaminowa), nadużywanie alkoholu, palenie tytoniu, czy wreszcie infekcja specyficzną dla żołądka bakterią Helicobacter Pylori. Efektem działania tych czynników jest zazwyczaj powstanie przewlekłego zanikowego zapalenia błony śluzowej żołądka a następnie metaplazji jelitowej i dysplazji- stanu bezpośrednio poprzedzającego przemianę nowotworową. Proces ten przebiega dość wolno i zazwyczaj zajmuje od kilku do nawet kilkunastu lat.
Za rozwój typu raka typ rozlanego odpowiadają głównie czynniki genetyczne, a w tym typie nowotworu nie stwierdzamy zazwyczaj obecności zapalenia zanikowego żołądka i poprzedzającej raka dysplazji. Obserwujemy natomiast częstsze występowanie rodzinne (siedmiokrotnie zwiększone ryzyko wśród krewnych), związek z grupą krwi A, oraz częstsze zachorowania u kobiet. Niezwykle rzadkim nowotworem uwarunkowanym genetycznie (2-3% przypadków) jest dziedziczny rak żołądka, występujący w grupie chorych z mutacją genu CDH-1. Nowotwór ten w rodzinach obciążonych tą mutacją występuje bardzo wcześnie- pomiędzy 20-35 rokiem życia, najczęściej ma gwałtowny przebieg, zajmuje rozlegle cały żołądek. Jeśli stwierdzamy raka żołądka u osoby młodej, szczególnie w kolejnym pokoleniu, to wskazane jest wykonanie badania genetycznego dla wykluczenia obecności takiej mutacji. Występowanie mutacji jest wskazaniem do profilaktycznego usunięcie żołądka pomiędzy 18-30 rż zanim dojdzie do rozwoju raka (podobnie jak profilaktyczna mastektomia czy usunięcie jajników u kobiet z mutacja genu BRCA)
OBJAWY:
Rak żołądka jest chorobą, której objawy pojawiają się dość późno, najczęściej w zaawansowanej chorobie. Nie są one też specyficzne dla nowotworu i mogą przypominać objawy innych chorób żołądka (zapalenie żołądka, choroba wrzodowa) czy układu pokarmowego (kamica pęcherzyka żółciowego). Do najczęstszych objawów raka żołądka należą: ból w nadbrzuszu, często występujący po jedzeniu, jadłowstręt szczególnie do pokarmów mięsnych, wczesne uczucie sytości, utrudnione połykanie, pieczenie w nadbrzuszu (tzw „zgaga”), nudności, utrata masy ciała. Jednym z objawów może też być niedokrwistość, szczególnie w przebiegu raka typu jelitowego będąca następstwem przewlekłego zapalenia żołądka: upośledzonego wchłaniania vit B12 a czasami również utraty żelaza w wyniku przewlekłego krwawienia z guza i upośledzonego jego wchłaniania. Objawem bardzo zaawansowanego nowotwory może też być krwawienie z przewodu pokarmowego (wymioty krwią, smoliste stolce).
Szczególny niepokój powinna budzić tak zwana niezamierzona utrata masy ciała, będąca objawem różnych chorób układu pokarmowego, która zawsze powinna prowadzić do przeprowadzenia badań wykluczających nowotwór. Brak objawów specyficznych i możliwość współwystępowania różnych chorób sprawia, że kwalifikując chorego do usunięcia pęcherzyka żółciowego z powodu kamicy warto wykonać kontrolną gastroskopię. Możemy wtedy uniknąć sytuacji maskowania przez kamicę raka żołądka.
Jeśli obserwujemy nawracające występowanie któregoś z wyżej wymienionych objawów powinniśmy rozważyć skierowanie chorego na badanie endoskopowe żołądka (gastroskopię). Badanie takie jest bezpieczne i mało obciążające dla chorego, a w przypadku złej tolerancji może być przeprowadzone w znieczuleniu.
DIAGNOSTYKA:
Badanie przedmiotowe (lekarskie) pozwala wykryć jedynie zaawansowanego raka żołądka: wyczuwalny guz, powiększona, guzowato zmieniona wątroba, wodobrzusze, czy powiększone węzły nadobojczykowe po stronie lewej, guz jajnika (przerzutowy) w badaniu ginekologicznym.
Podstawą rozpoznania jest badanie endoskopowe (gastroskopia) z pobraniem wycinków do badania histopatologicznego. Ocena histopatologiczna w badaniu pod mikroskopem nie tylko potwierdza rozpoznanie, ale też pozwala na określenie stopnia jego złośliwości, czy ocenę czynników prognostycznych wpływających na wybór leczenia (np. zwiększona obecność receptora HER-2). Do oceny stopnia zaawansowania choroby, a tym samym kwalifikacji do właściwego leczenia konieczne jest wykonie TK (tomografii komputerowej) klatki piersiowej i jamy brzusznej. W wybranych przypadkach przydatne może być również wykonanie usg jamy brzusznej, szyi, czy rezonans magnetyczny (MR). Wykonywanie pozytronowej tomografii emisyjnej (PET-TK, PET-MR) w przypadku raka żołądka nie przynosi zazwyczaj oczekiwanych korzyści ze względu na to, że znaczna część guzów może nie wykazywać wzmożonego metabolizmu glukozy a tym samym być niewidoczna w badaniu.
Dla nowotworu w początkowym stadium (tak zwany rak wczesny, ograniczony do błony śluzowej i podśluzowej żołądka bez przerzutów do węzłów chłonnych) konieczne może być wykonanie EUS (endoskopowa ultrasonografia). Badanie to pozwala na bardzo dokładną ocenę stopnia zaawansowania miejscowego nowotworu i ewentualną kwalifikację do oszczędzającego żołądek leczenia endoskopowego. W przypadku zaawansowanej choroby nowotworowej obecnie zaleca się wykonanie laparoskopii (wziernikowania otrzewnej) w celu oceny, czy nie powstały już z niej przerzuty nowotworu.
Do oceny zaawansowania raka żołądka stosujemy klasyfikację TNM (Tumor- guz; Nodus- węzeł chłonny, Metastases- przerzuty). Służy ona do oceny zaawansowania nowotworu, co jest kluczowym czynnikiem pozwalającym zarówno na wybór właściwej terapii jak i prognozowanie wyników leczenia. Najnowszą, 8 edycję przedstawiono w tabeli nr 1.
| Tab nr 1: klasyfikacja TNM raka żołądka | |
| T (tumor) -guz pierwotny | |
| Tx | nie można ocenić guza pierwotnego |
| T0 | nie stwierdza się guza pierwotnego |
| Tis | rak przedinwazyjny (in-situ) – rak nie naciekający blaszki właściwej błony śluzowej, dysplazja wysokiego stopnia |
| T1 | guz nacieka blaszkę właściwą lub blaszkę mięśniową błony śluzowej lub warstwę podśluzową |
| T2 | guz nacieka warstwę mięśniową właściwą |
| T3 | guz nacieka warstwę podsurowicówkową |
| T4 | guz nacieka otrzewną trzewną lub sąsiednie struktury tkankowe |
| N (lymph nodes) – stan regionalnych węzłów chłonnych | |
| Nx | nie można ocenić regionalnych węzłów chłonnych |
| N0 | nie stwierdza się przerzutów w regionalnych węzłach chłonnych |
| N1 | przerzuty w 1–2 regionalnych węzłach chłonnych |
| N2 | przerzuty w 3–6 regionalnych węzłach chłonnych |
| N3 | przerzuty w 7 lub więcej regionalnych węzłach chłonnych |
| M (metastases) – przerzuty odległe | |
| M0 | nie stwierdza się obecności przerzutów odległych |
| M1 | występują przerzuty odległe, w tym przerzuty do otrzewnej, dodatnie badanie cytologiczne płynu z otrzewnej, przerzut do sieci większej nie stanowiący bezpośredniego nacieku guza pierwotnego |
LECZENIE:
Obecnie standardem leczenia zaawansowanego raka żołądka jest leczenie skojarzone polegające na połączeniu przedoperacyjnej chemioterapii, chirurgii oraz pooperacyjnej chemioterapii. Postępowanie takie pozwala zwiększyć szanse na wyleczenie z nowotworu nawet o 70% w stosunku do samej chirurgii. Postępowanie takie dotyczy wszystkich przypadków o zawansowaniu większym niż T1N0 (patrz tabela 1)
Dla wybranych postaci raka wczesnego (guz ograniczony do błony śluzowej lub podśluzowej – T1, bez zajęcia węzłów chłonnych – N0) możliwe jest oszczędzające żołądek leczenie endoskopowe polegające na rozległym wycięciu błony śluzowej i podśluzowej od wewnątrz żołądka tzw metodą ESD (Endoscopic Submucosal Dissection- endoskopowe wycięcie podśluzówkowe\). Zabieg ESD jeśli w ocenie histopatologicznej nie wystąpią niekorzystne czynniki (zbyt mały margines, wysoka złośliwość nowotworu czy zatory z komórek raka) może być leczeniem definitywnym i chory pozostanie jedynie w obserwacji.
Pomimo postępu chemioterapii, radioterapii czy leczenia endoskopowego, chirurgiczne wycięcie żołądka od ponad stu lat pozostaje złotym standardem leczenia raka tego narządu. W tym czasie zarówno zakres resekcji jak i sposoby rekonstrukcji (odtworzenia żołądka po jego wycięciu) uległy oczywiście znaczącej modyfikacji. Pod koniec XX wieku badania japońskie i europejskie pozwoliły ustalić optymalny zakres leczenia operacyjnego polegający na wycięciu żołądka z guzem (całkowitym lub częściowym – przy zachowaniu odpowiedniego dla stopnia złośliwości nowotworu marginesu) wraz z okolicznymi węzłami chłonnymi (tak zwana limfadenektomią D2, usunięcie minimum 25 węzłów chłonnych). Zalecany od lat sposób operacji to otwarcie chirurgiczne brzucha (laparotomia), choć od kiedy w Japonii w 1994 roku wykonano częściową resekcję żołądka w laparoskopii (dostęp małoinwazyjny, bez szerokiego otwarcia jamy brzusznej), dostęp ten stosowany jest coraz częściej, szczególnie dla leczenia raka wczesnego. Ewolucji ulega również podejście do leczenia chirurgicznego choroby przerzutowej w jej początkowej fazie (tak zwanej choroby oligometastatycznej, definiowanej jako obecność nie więcej niż 3 przerzutów w jednym narządzie, lub zajecie jednej odległej grupy węzłów chłonnych). Wcześniej uznawano takie przypadki za nieuleczalne, dziś wybrane mogą być leczone z intencją całkowitego wyleczenia z choroby. Niezależnie jednak od dostępu operacyjnego, postępu technologicznego (nowe narzędzia, robotyka), wprowadzenia leczenia okołooperacyjnego chemioterapią, główny ciężar w leczeniu raka żołądka nadal spoczywa na dobrej jakości chirurgii. Błędów popełnionych przy pierwszej operacji (zbyt mały margines resekcji, za mało usuniętych węzłów chłonnych) nie można naprawić podczas kolejnego zabiegu, ani też innymi metodami leczenia (chemio czy radioterapia). Dowiedziono również, że właściwy poziom chirurgii osiągają jedynie te szpitale, w których wykonuje się co najmniej 30-40 operacji raka żołądka/ rok. Dlatego na całym świecie postuluje się centralizację zabiegów onkologicznych w wybranych ośrodkach specjalistycznych. W Polsce dane dotyczące ilości wykonywanych operacji dostępne są na stronach NFZ (tzw Zdrowe Dane, portal ezdrowie.gov.pl).
Powodzenie planowanego leczenia zależne jest nie tylko od jakości samej chirurgii, ale też od właściwego przygotowania pacjenta. Ponad 60% chorych z rakiem żołądka trafia do chirurga z objawami niedożywienia (wystarczy utrata ponad 5% masy ciała/miesiąc). Ryzyko powikłań pooperacyjnych – do utraty życia włącznie- rośnie wtedy nawet 10-krotnie. Dlatego tak ważne jest szybkie rozpoznanie niedożywienia i natychmiastowe jego leczenie. Postępowanie polega na zmiaieę diety, jej wzbogaceniu poprzez włączenie ONS-ów (doustnych suplementów diety, tzw Nutridrinki), a w skrajnych przypadkach nawet sztucznym żywieniu dojelitowym lub pozajelitowym. Konieczna jest też przedoperacyjna prehabilitacja (umiarkowany wysiłek fizyczny wg zaleceń rehabilitanta), oraz całkowita rezygnacja z używek (alkohol, papierosy) co najmniej na miesiąc przed planowanym zabiegiem. Używki stosowane tuż przed operacja zwiększają ilość powikłań nawet 5-6 razy. Należy pamiętać, że powikłania te nie tylko zagrażają życiu, ale też odsuwają moment rozpoczęcia pooperacyjnej chemioterapii, a tym samym mogą zmniejszyć szanse na wyleczenie z nowotworu.
Tak, jak zakres resekcji ma decydujący wpływ na przeżycie chorych na raka żołądka, tak sposób rekonstrukcji decyduje o ich odległej jakości życia po wyleczeniu z choroby. Istnieje opisanych wiele sposobów odtworzenia przewodu pokarmowego po wycięciu żołądka ale najczęściej stosowaną metodą rekonstrukcji po wycięciu całego żołądka jest zastąpienie go pętlą jelitową tzw sposobem Roux-Y (od nazwiska szwajcarskiego chirurga, który ten sposób wymyślił i kształu rekonstrukcji przypominającego literę Y) – rys 1.
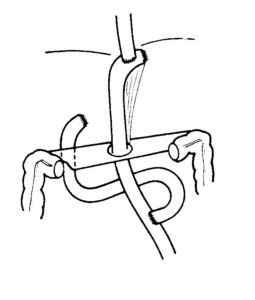
Rys. nr 1: odtworzenie ciągłości przewodu pokarmowego sposobem Roux-Y
Leczenie okołooperacyjne chemioterapią wprowadzone zostało na początku obecnego wieku po sukcesach badań brytyjskich i francuskich, Dowiodły one, że postępowanie takie nie tylko o 10 % zwiększa szansę w przypadku dużych guzów na wykonanie operacji, ale też poprawia o 50% ogólne szanse na całkowite wyleczenie z raka żołądka w stosunku do samej operacji. Najnowsze schematy leczenia preferują chemioterapię złożoną z czterech leków przeciwnowotworowych (schemat FLOT) podawanych w 4 kursach przed zabiegiem i 4 po zabiegu, co zwiększa szansę na wyleczenie nawet o 70%. Postępowanie takie dedykowane jest chorym z zaawansowanym miejscowo guzem (więcej niż T1) lub powiększonymi okolicznymi węzłami chłonnymi. Dlatego tak ważna jest pełna diagnostyka obrazowa (tomografia komputerowa) przed decyzja o wyborze sposobu leczenia.
Na wyniki leczenia ogromy wpływ ma znajomość potencjalnych dróg rozsiewu nowotworu i modyfikacja leczenia tak, żeby ryzyko nawrotu choroby ograniczyć. Rozsiew raka żołądka tak jak innych nowotworów jamy brzusznej, poza drogą limfatyczna (węzły chłonne) i krwionośną (np. do wątroby i płuc) może przebiegać poprzez otrzewną (nawet u blisko 50% chorych). Zajęcie otrzewnej wiąże się niestety ze złymi rokowaniami i słabą odpowiedzią na leczenie chemioterapią podawaną dożylnie. Pewną nadzieję można wiązać z profilaktycznym zastosowaniem dootrzewnowej chemioterapii w hipertermii (HIPEC).
PODSUMOWANIE:
Rak żołądka jest nowotworem rozwijającym się wolno i podstępnie a jego objawy pojawiają się w zaawansowanej chorobie, dlatego jeśli występują uporczywe lub nawracające objawy (ból w nadbrzuszu, zgaga, niezamierzony spadek masy ciała) należy pilnie skierować chorego na gastroskopię.
Właściwe leczenie jest postępowaniem wysokospecjalistycznym i od początku powinno być prowadzone w ośrodkach wyspecjalizowanych w chirurgii raka żołądka współpracujących stale z chemioterapeutą. Błędy popełnione przy kwalifikacji i w trakcie rozpoczynania leczenia nie dają się naprawić na dalszym jego etapie i mogą w sposób nieodwracalny zmniejszyć szanse chorego na wyleczenie z choroby blisko o połowę.
Leczenie raka żołądka jest bardzo czasochłonne (może trwać nawet 5-6 miesięcy) i właściwe przygotowanie żywieniowe (wsparcie dietetyka) oraz fizyczne (prehabilitacja) ma kluczowe znaczenia dla jego powodzenia.


